שם המרצה: ד"ר ארז איילון
שייך ל: בנצי
—————————-
מחלות ראומטיות הן מחלות בהם הגוף מזהה רקמות גוף עצמיות כגורם זר. אין מדובר רק בדלקות פרקים, אלא במחלות הטרוגניות (מגוונות) הפוגעות במערכות רבות בגוף והנובעות מיצירת נוגדנים הפועלים נגד רקמות עצמיות. דבר זה גורם לפגיעה בחסינות התאית. נקראות גם "מחלות רקמת החיבור".
Systmic lupus erythematodes – זאבת
פוגעת בעיקר בנשים צעירות בגיל הפריון (20-30).
אטיולוגיה: לא ידועה, אך יש אלמנט תורשתי.
פתופיזיולוגיה: הגוף מייצר שלושה נוגדנים התוקפים את רקמות הגוף. בבדיקות מעבדה מזהים את שלושתם, והם לא נמצאים אצל אנשים בריאים:
- ANA – Antinuclear Anti Body: לא ספציפי לזאבת (מצד שני, אם קיים ברור שהאדם לא בריא כיוון שהיא מופיעה כמעט בכל המחלות הראומטיות).
- Anti DNA AB: ספציפית ללופוס. אם הוא קיים הבן-אדם חולה בזאבת (אין false positive).
- Anti Cardiolipin AB: ספציפי ללופוס.
קליניקה:
מחלה שפוגעת כמעט בכל איבר בגוף. איבר המפתח הוא הכליה, וכל עוד הכליה לא נפגעת ניתן לנהל אורח חיים תקין יחסי. אולם ברגע שמופיעה פגיעה כלייתית המחלה מוגדרת כסופנית.
הפגיעה היא רב-מערכתית ומתבטאת במערכות הבאות:
- מערכת מוסקולוסקלטאלית (שריר-שלד): ארטרלגיה (כאבי פרקים), מיאלגיה (כאבי שרירים), ארטריטיס (דלקות מפרקים).
- עור: תפרחת דמויית פרפר על הפנים (מאוד אופייני) – פריחה בלחיים ובאף. זאת כתוצאה מדלקת של כלי הדם הקטנים בעור – וסקוליטיס. התפרחת יכולה להיות גם במקומות אחרים בגוף.
- פגיעות בתאי הדם: אנמיה המוליטית, לויקופֶּנְיָה (חוסר בכדוריות דם לבניות), טרומבציטופניה. הסיבה לכך היא שהגוף מייצר נוגדנים נגד התאים. מעניין לציין שכשהמחלה תוקפת את הנוגדנים (לויקופניה) לפעמים נעלמים הסימפטומים, וזאת כמובן לא עקב הבראה.
- כליות: גלומרולונפריטיס עד אי ספיקת כליות. החלבון בשתן עולה והקריאטינין בדם גם-כן עולה.
- לב: פריקרדיטיס עד אי-ספיקת לב.
- ריאות: פליאוריטיס.
- עיניים: אובאיטיס (דלקת של האיריס – הקשתית).
- עיכול: בחילות, הקאות, ירידה במשקל, חוסר תיאבון, שלשולים ועצירות לסירוגין (עקב פגיעה בריריות).
- מוח: תופעות פסיכיאטריות (פסיכוזות, דיכאון) ונוירולוגיות (שיתוקים, פרכוסים).
- רחם: הפלות. לעיתים מגלים זאת רק לאחר כמה הפלות כשאין סיבה אחרת.
אבחנה:
במעבדה: שקיעה מוחשת, אנמיה, לויקופניה, ANA, Anti DNA, Anti cardiolpin.
עקרון הטיפול: דיכוי המערכת החיסונית. אין תרופה מלאה.
טיפול:
סטרואידים, תרופות נוגדות חיסון, תרופות ציטוקסיות – הורגות תאים (כמו בסרטן).
המחלה באה בצורה התקפית. בזמן התקף ניתן תרופות חזקות יותר ובזמן רמיסיה חלשות יותר.
במקרה של פגיעה כלייתית הטיפול יהיה אגרסיבי במיוחד.
(פרוגנוזה מוות בגיל 50-60. חיים בסבל. אולם יש נשים שהמחלה אצלם 'על אש קטנה', ויש שזה קטסטרופה).
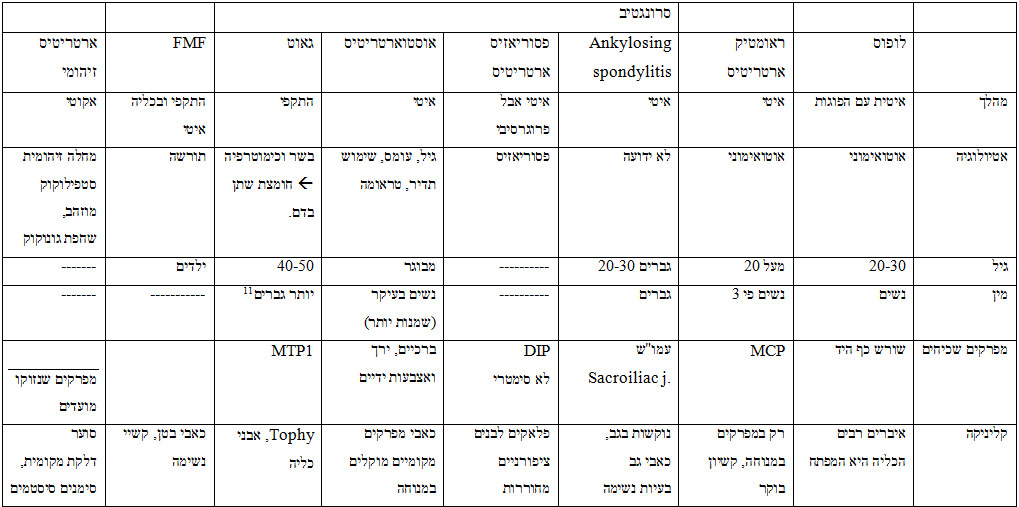
Rheumatoid arthritis – דלקת פרקים שגרונית
מחלה כרונית רב-מערכתית בעלת אטיולוגיה לא ידועה המאופיינת בסינוביטיס של המפרקים הפריפריילים, בעיקר MCP – Meta-Carpal Phalangial.
לעולם הדלקת תהיה סימטרית.
שכיחות: 2-3% מהאוכלוסיה. בנשים השכיחות גבוהה פי 3. מופיעה מגיל 20 ומעלה.[1]
קליניקה: עייפות, חולשה, ירידה בתיאבון ובמשקל. הבולט הוא סימני המפרקים: אודם, חום, נפיחות וכאב. מוגבר במנוחה[2] וכן לאחר הלילה – 'קשיון בוקר'.
עם השנים, יופיעו דפורמציות (עיוותים) קשות: סטייה אולנרית של כף היד; האצבעות הופכות לצוואר ברבור (הפרק האחרון נוטה לאקסטנציה); יכול לגרום לקושי לדרוך על הרגליים עד לצורך בכסא גלגלים.
סימפטומים נוספים: חולשת שרירים, נודולים (מעין גבשושיות נוקשות) עוריים באיזור המפרקים החולים.
המחלה היא סיסטמית כך שאיברים רבים מזוהים כגוף זר ו"מודלקים": לב, ריאות, פריקרד, פלאורה, עיניים.
במעבדה: שקיעה מוחשת.
נוגדן ספציפי: RF – Rheumatoid factor.
בצילום רנטגן יודגם הרס של המפרק ודפורמציות.
מאחר והמחלה אינה הורסת איברים אחרים, העיקרון הטיפולי, בניגוד ללופוס, הינו להשאיר את המטופל עם התרופות הקלות ביותר (כאספירין) שעוד מסייעות בעיכוב המחלה. כך שהפגיעה במערכת החיסונית זניחה.
רק אם הכאב בלתי נסבל ומתחילות דפורמציות נעבור לטיפול אגרסיבי יותר כגון: סטרואידים, ציטוטוקסיקה ומלחי זהב לשריר.
Seronegative spondyloarthropathies
מחלות סיסטמיות של שינויים בשלד אך ללא הוכחה של נוגדן ספציפי (אין הוכחה שהם אוטואימוניות).
Ankylosing spondylitis (הפיכה ל'עץ' של המפרקים שבין חוליות עמו"ש)
מחלה דלקתית כרונית פרוגרסיבית, פוגעת לרוב בגברים בגילאים 20-30 ומתבטאת בהרס הסחוס המפרקי שבין חוליות עמו"ש.
המפרק הנפגע ביותר: sacroiliac joint. יחד איתו נפגעים גם המפרקים שבין חוליות עמוד שדרה ומפרקים נוספים.[3]
תלונות נוספות: חולשה, עייפות, חוסר תיאבון, ירידה במשקל, כאבי שרירים וגידים, נשימה שטחית – עקב איחוי החוליות אחת לשניה, דבר זה גם גורם לדלקות ריאות חוזרות.[4]
בדרך-כלל תהליך איחוי המפרקים (ה'עיצוי') מתחיל כ-10 שנים לאחר הופעת הסימפטומים הראשונים. ואז, לצערינו, גם מתבצעת האבחנה. זאת מכיוון שבדיקות המעבדה תקינות לחלוטין.[5] ה'עיצוי' יוצר גיבנת.
ברנטגן: Bambou Spine – עמו"ש שנראה כמו במבוק.
טיפול: פיזיוטרפיה בלבד.
Psoriatic Arthritis – פסוריאזיס
ברוב המקרים מדובר בכתמי עור בעיקר לבנים, קשקשיים קצת. אולם 10-15% מחולי הפסוריאזיס (ספחת) יפתחו גם פגיעה במפרקים.
ברוב המקרים התופעות העוריות קודמות למפרקים אך יתכנו מקרים הפוכים.
פוגעת בעיקר במפרקים הדיסטאליים של אצבעות כף היד (DIP), באופן לא סימטרי (בניגוד לRheumatoid) נראה סימני דלקת: חום, נפיחות, אודם וכאב. האצבעות מקבלות צורה של "נקניקיה".
חוץ מהמפרק נראה גם שקעים עמוקים ומרובים על הצפורניים. עם הזמן הציפורנים ממש נאכלות.
עקרון טיפול וטיפול כמו בראומטיד ארטרייטיס האגרסיבי: סטרואידים, ציטוטוקסיקה ומלחי זהב.
Osteoarthritis – שגרון
מחלה נפוצה מאוד בגיל המבוגר.
מחלת פרקים ניוונית הפוגעת כמעט בכל המפרקים, בייחוד מפרקים נושאי משקל או בשימוש תדיר.
מאופיינת בהידרדרות פרוגרסיבית ואובדן סחוס המפרק. דבר זה גורם לשחיקה של עצם בעצם ונוצרים זיזי עצם (osteophyt) ורקמת חיבור בתוך המפרק הנגוע. כתוצאה מכך מתפתחת הגבלה בתנועה וכאבים.
אטיולוגיה: גיל מבוגר, השמנת יתר (משקל על המפרקים נושאי המשקל), פעילות מאומצת ותמידית במפרק מסויים, טראומה שיצרה שינוי מבני במפרק, עומס יתר על מפרק אחד עקב חוסר תפקוד של השני.
קליניקה: כאבי מפרקים המוקלים במנוחה.
בדיקות: צילום.
ארטרוסקופיה – מצלמים בוידאו את הזיזים, ואת הסחוס האכול
טיפול:
ירידה במשקל, פעילות גופנית מתונה וסדירה (למרות הכאב), NSAIDS, טיפול דפיניטיבי: החלפת מפרק – בעיקר ברך וירך. כחלק מהניתוח משייפים את הזיזים.
Gout – שגדון
מאופיינת ע"י עלייה של חומצה אורית בדם: היפראוריצמייה. דבר שנבדק במעבדה.
החומצה האורית הינה תוצר פירוק של חומצות גרעין שאמורה להיות מופרשת החוצה דרך הכליה. חומצות גרעין אלו מקורם בחלבונים מן החי ובעיקר מאיברים פנימיים.
ריכוז החומצה האורית בדם מבטא את שיווי המשקל בין קצב יצירת החומצה לבין קצב הפרשתה מהכליות. לכן באי-ספיקת כליות הוא יעלה.
מתבטא בהתקפים חוזרים של ארטריטיס, בעיקר MTP1. כמו כן יווצרו אבני אורט בכליה (שלא ניתן לראותה ברנטגן אך כן באולטרסאונד).
פתוגנזה: שקיעה של גבישי אורט במפרקים ובתת-עור. הגוף מזהה זאת כגוף זר ונוצרת דלקת. התקף גאוט הוא קטסטרופלי כיוון שנוצרים כאבים נוראיים.
אטיולוגיה:
- ייצור יתר (פירוק יתר של חומצות גרעין) עקב אכילת מאכלים עתירי DNA – איברים פנימיים, ביצים.
- במקרים נדירים יותר זה נגרם עקב פגמים אנזימטיים הגורמים לפירוק מוגבר של DNA מהחולה עצמו.
- סיבה נוספת, טיפול כימוטרפי הגורם להרס מוגבר של תאים והרס כדוריות דם אדומות.
- פינוי לקוי דרך הכליה.
קליניקה:
ארטריטיס: תהליך דלקתי כנגד אותם גבישי אורט – חום, אודם נפיחות וכאב עז.
ההתקף בד"כ פתאומי, כאב עז ביותר, מוחמר אחרי שתיית אלכוהול או ארוחה עשירת בשר.
Tophy – גושים תת-עוריים של אורט, מופיעים בד"כ באפרכסת האוזן. הם קשים ומסביבם יש עור בריא (לא כגושי שומן).
אצל חלק מהחולים תתפתח פגיעה כלייתית עקב נזק לגלומרולוס בגלל שקיעת האורט.
יתכנו אבני אורט בדרכי השתן.
אבחנה:
הדרך לאבחן זאת היא לשאוב נוזל בזמן התקף חריף, מהמפרק ולבחון תחת מיקרוסקופ אם נמצאים גבישי אורט. חשוב מאוד להבדיל בינו לבין ארטריטיס זיהומי, זהו מקרה חירום שנוצר בגלל החיידק.
טיפול
NSAIDS במינון גבוה (אינדומד 25 מ"ג * 3 ליום),
קולכיצין – סופח אליו את הנוזלים המיותרים מהמפרק.
לאחר ההתקף: דיאטה דלת בשר וביצים,
אלופורינול (זילול, אלוריל) שמורידה את רמת החומצה האורית בדם. רק למניעה ולא בזמן התקף.
F.M.F – Familial Mediterenian Fever קדחת ים תיכונית
מחלה תורשתית רצסיבית – צריך שני הורים נשאים או אחד חולה.
שכיחה יותר אצל יהודים ממוצא צפון אפריקאי (מרוקו, תוניס, לוב) ובכלל בעמים השוכנים לחופו של הים התיכון. הסיבה למחלה כנראה, היא שהגוף מזהה את קרומי הגוף כגוף זר.
קליניקה:
התקפים חוזרים של חום, פריטוניטיס (-קרום הצפק בבטן), פלאוריטיס וסינוביטיס סטריליות.
מה שאומר: כאבי בטן עזים שגורמים לעוויתות, כאבים בחזה שגורמים קשיי נשימה, כאבי פרקים.
הכאבים באים והולכים אך בנוסף לכאבים ישנו תהליך קבוע ופרוגרסיבי של שקיעת עמילואיד בכליות שגורמת לגלומרולונפריטיס[6] ובסופו של דבר לאי-ספיקה.
אבחנה:
- בעיקר קלינית: מוצא, התקף, הטיפול עוזר.
- ש"ד מוחשת ופיברונוגן גבוה בזמן התקף. הפיברינוגן הוא חומר שעולה בזמן דלקת אך לא ידוע למה.[7]
- סיפור משפחתי – המחלה היא גנטית
- אבחנה גנטית בדיקת מעבדה המזהה את הגן הפגוע בדמו של החולה – מעבדה מיוחדת בתל-השומר.
טיפול:
בזמן ההתקף: משככי כאבים, NSAIDS, ספזמוליטיקה (פפורין) – מפסיק את העוויתות, אנטיאמטיקה (פרמין) לווריד.
בין ההתקפים: יש ליטול קולכיצין למניעת שקיעת עמילואיד בכליות.
חוסר הקפדה על נטילה קבועה של קולכיצין תגרום לאחר עשרות שנים לאי ספיקת כליות סופנית – דיאליזה או מוות.
אם שני ההורים נשאים 25% מהילדים יהיו חולים. 50% יהיו נשאים ו-25% בריאים לגמרי.
אם שני ההורים חולים כל הילדים יהיו חולים.
אם אחד מההורים חולה כל הילדים יהיו נשאים.
Septic arthritis – ארטריטיס זיהומי
מחלה אקוטית וקשה היכולה להתרחש בכל גיל. אולם היא שכיחה יותר באנשים החולים כבר במחלת פרקים או בעלי כשל חיסוני (מחלות אוטואימוניות).
זו אינה מחלה ראומטית אך היא חשובה ב-DD ואם "מפספסים" אותה זה פטאלי.
הזיהום במפרק עלול להיגרם עקב פציעה בעור או דרך הדם.
מחולל שכיח הוא staph aureus – סטפילוקוק זהוב. אחרים הינם פטריות שונות, חיידק השחפת וגונוקוק. שחפת פוגעת בעיקר במפרקים בחוליות.
קליניקה:
תמונה אקוטית סוערת – חום גבוה, צמרמורת, מפרק אדום ונפוח, חם וכואב, הגבלה קשה בתנועה.
המפרקים השכיחים – ברכיים, ירכיים ומרפקים.
בילד צולע יש לחשוד במחלה זו.
אבחנה:
קליניקה
בדיקת דם: שקיעה מוחשת[8], לויקוציטוזיס.
אם מקור הזיהום הוא מהדם תרבית הדם תהיה חיובית
לבירור סופי יש לשאוב נוזל מהמפרק החולה (בחדר מיון). בתרבית חיובית, הנוזל הסינוביאלי לא יהיה צלול אלא עכור, בד"כ לויקוציטים רבים.
טיפול:
אנטיביוטיקה לווריד (לא לפני שנלקחה תרבית)[9], לא בהזרקה מקומית כי זה גורם לדלקת כימית – האנטיביוטיקה עלולה לשרוף את המפרק.
ניקור טיפולי יתבצע כש:
- המפרק מתוח מאוד
- כאב בלתי נסבל
- הכאב אינו שוכך בעזרת משככי כאבים רגילים
- חוסר תגובה לטיפול אנטיביוטי
- לויקוציטוזיס מעל 35,000.
ניקור המפרק יקל מאוד על הכאב. לאחר ההקלה יש להתחיל בפיזיוטרפיה על מנת למנוע הידבקויות בתוך המפרק (בגלל חוסר בנוזל המעטפת תדבק).
סיבוכים:
מעבר של הזיהום לדם – אלח דם
מעבר של הזיהום לעצם (אוסטיאומייליטיס)
- לאנטיביוטיקה קשה מאוד לחדור לעצמות ולטפל שם בזיהום. בד"כ הטיפול באוסטי' באנטי' לווריד הוא מאוד ממושך ואורך חודשים.
- בנוסף ישנה סכנה של הפיכת העצם לנמקית עד כדי צורך בכריתת האיבר.
סוגים נוספים של ארטריטיס
ארטריטיס שחפתית
שכיחות השחפת עולה בעולם המערבי עקב היחשפות מוגברת לאנשים מאיזורים אנדמיים (אזור מוכה במגפה).
בבדיקת כיח מיוחדת רואים את החיידקים. הסימפטומים: חום, שיעול דמי ועוד.
פוגעת בעיקר במפרקי עמוד השדרה וגורמת לעיוותים קשים בעמוד השדרה
עלול להתפשט לנוזל חוט השדרה ולמוח.
ארטריטיס גונוקוקלית[10]
שכיחה בצעירים פעילים מינית, חלק מהסימפטומים של זיבה.
טיפול: פניצילין (ראה זיבה).
ארטריטיס פוסט-ויראלית Transient synovitis
מתבטאת בצליעה פתאומית וכאבים באיזור המפרק. נראה אותה אצל ילדים צולעים בד"כ עד גיל 5. לעיל אמרנו שזה יכול להיות זיהומי אך בד"כ זו רק תגובה מאוחרת של הגוף לזיהום הויראלי. בד"כ מפרק הירך נפגע.
SLD – עד שבוע.
DD ארטריטיס זיהומית! אם לא בטוחים יש לשאוב נוזל.
עדיף להמנע מניקור, אם הכאב איננו סוער ובדיקות הדם תקינות, בזמן האחרון היה לו וירוס.
[1] לא כשגרון שהיא מחלה של הגיל המבוגר, וסיבתה מכנית עקב שחיקת הסחוס. [2] בשונה משגרון שהוא מוגבר בפעילות. [3] בבדיקה גופנית בשכיבה, נלחץ על שתי הasis- ובכך אנו מזיזים את המפרק, אם זה כואב סימן שהמפרק מודלק. [4] דלקות הריאה גורמות למוות מוקדם. [5] זה המשמעות של היות המחלה "סרונגטיב". [6] העמילואיד מזוהה כגוף זר והגוף תוקף אותו. [7] יש חומר נוסף בשם c.r.p שעולה בזמן דלקת, וכיום גילו שיכול לנבא התקף לב. [8] כמו ב-F.M.F מכאן שזו בדיקה רגישה ולא סגולית. [9] אחרת נקבל תוצאה שלילית. [10] גורם לגונוריאה – זיבה. [11] ההשמנה "המרכזית" יותר מסוכנת מההשמנה של הנשים